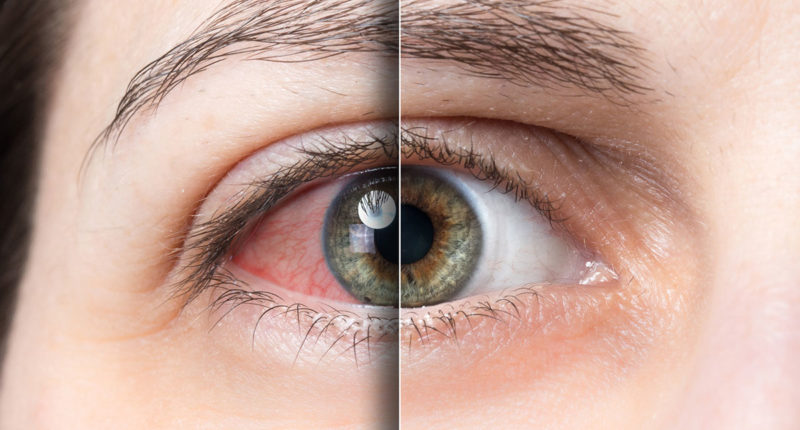
Doença do olho seco iatrogênico
Conceitualmente, a doença do olho seco iatrogênico pode ser definida como ação deletéria causada inadvertidamente por profissional médico ou ligado à área da saúde.
“Iatrogenia” deriva das palavras gregas iatros (médico) e genein (produzir).
Acomete um grande número de pacientes e é motivo de preocupação e estudo de praticamente todas as áreas da medicina.
O olho seco iatrogênico pode ser causado por inconsistências no uso de medicamentos tópicos e sistêmicos, lentes de contato (seleção e uso não supervisionados por profissional médico), em situações particulares de cirurgias oculares e procedimentos oftalmológicos e cosméticos.
Definição da doença do olho seco
A definição da doença do olho seco foi recentemente atualizada durante o Tear Film Ocular Surface Society Dry Eye Workshop II (TFOS DEWS II), realizado em 2017 como “doença multifatorial da superfície ocular caracterizada pela perda da homeostase do filme lacrimal e acompanhada por sintomas oculares, em que instabilidade do filme lacrimal e hiperosmolaridade, inflamação da superfície ocular e anormalidades neurosensoriais desempenham papeis etiológicos”.
Numa primeira análise, essa definição parece ser complexa; na realidade, ela incorpora novos conceitos embasados em evidências científicas dos últimos dez anos, além da necessidade de diferenciar a doença do olho seco de outras doenças da superfície ocular, como alergia ocular e toxicidade.
A prevalência estimada da doença do olho seco nos últimos 10 anos varia de 5% a 50% da população, podendo chegar a 75%. No Brasil, estima-se que 12% a 26% da população apresente sintomas de olho seco. Pacientes do sexo feminino e acima dos 40 anos de idade parecem ter maior risco de desenvolver a doença do olho seco. Aspectos raciais, uso de tabaco, fatores ambientais, comorbidades, uso de computador e similares, entre outros aspectos, também podem estar implicados.
Um dos fatores que mais tem chamado a atenção dos especialistas é o olho seco causado por fatores iatrogênicos. O tema mereceu destaque na elaboração do TFOS DEWS II e tem implicações diretas na prática oftalmológica.
Quadro 1 – Classificação da doença da doença do olho seco iatrogênico, de acordo com a causa.
I.por medicamentos
a. tópicos
b. sistêmicos
II. por lente de contato
III. por cirurgia oftalmológica
a. refrativa
b. transplante de córnea
c. facectomia
d. oculoplástica
e. outras
- de conjuntiva
- de glaucoma
- vítreo-retiniana
- de estrabismo
- para implantes intraestromais
IV. por procedimentos oftalmológicos não cirúrgicos
a. toxina botulínica
b. cross-linking
c. procedimentos cosméticos
d. outros
V. por condições não oftalmológicas
a. doença enxerto versus hospedeiro
b. outras
* Gomes JAP, Azar DT, Baudouin C, Efron N, Hirayama M, Horwath-Winter J, et al. TFOS DEWS II iatrogenic report. Ocul Surf. 2017;15(3):511-538.
Doença do olho seco iatrogênico causado por medicamentos
Medicamentos tópicos
A maioria dos estudos epidemiológicos sobre olho seco iatrogênico causado por medicamentos tópicos foca na prevalência de doenças da superfície ocular entre pacientes com glaucoma ou hipertensão ocular.
Um estudo epidemiológico realizado em quatro países europeus incluiu 9.658 pacientes com glaucoma. Os indivíduos que usavam colírios antiglaucomatosos com conservante apresentaram sintomas típicos de doença do olho seco, como queimação (47,5%), sensação de corpo estranho (41,9%) e secura (34,9%). Essas queixas foram reduzidas para 19,6%, 14,8% e 16%, respectivamente, após a troca da medicação para colírios antiglaucomatosos sem conservante. A coloração com fluoresceína na córnea diminuiu de 25,6% para 8,9% após início do uso de colírios sem conservante.
Um estudo multicêntrico alemão com 20.506 pacientes glaucomatosos confirmou a alta prevalência de doença do olho seco entre indivíduos com glaucoma, demonstrando nítida relação com o número de colírios antiglaucomatosos utilizados: 39% e 43% dos que apresentaram doença do olho seco utilizavam dois ou três colírios, respectivamente, enquanto apenas 11% dos que usavam só um colírio apresentaram a doença.
Outros fatores de risco para o desenvolvimento da doença do olho seco em pacientes com glaucoma incluem duração do tratamento, pressão intraocular mais alta, gravidade do glaucoma e o uso de colírios tendo cloreto de benzalcônio (BAK) como conservante.
Existem vários medicamentos tópicos e excipientes que causam doença do olho seco por diferentes mecanismos, dos quais se destacam os efeitos tóxicos, alérgicos e imunoinflamatórios na superfície ocular (Quadro 2).
Outros mecanismos incluem interação química com componentes do filme lacrimal (causando ruptura da sua camada lipídica por efeito detergente tensoativo), redução da secreção aquosa, dano das células caliciformes, efeito neurotóxico nos nervos corneais e alterações nas margens palpebrais e glândulas de Meibomius.
Quadro 2 – Medicamentos tópicos oculares que podem induzir ou piorar a doença do olho seco.
| tipos de componente | exemplos |
| agonistas adrenérgicos | apraclonidina, brimonidina, dipivefrina |
| antialérgicos | emedastina, olopatadina |
| antivirais | aciclovir, idoxuridina, trifluridina |
| betabloqueadores | betaxolol, carteolol, levobunolol, metipranolol, timolol |
| inibidores da anidrase carbônica | brinzolamida, dorzolamida |
| agonistas colinérgicos | pilocarpina, |
| decongestionantes | nafazolina, tetrizolina |
| mióticos | |
| midriáticos e ciclopégicos | ciclopentolato, tropicamida, hidroxianfetamina |
| prostaglandinas | bimatoprosta, latanoprosta, travoprosta, unoprostona |
| anestésicos tópicos e locais | cocaína, proximetacaína, tetracaína |
| bronfenaco, diclofenaco, cetorolaco, nepafenaco |
De todas as substâncias tópicas implicadas como causas de doença do olho seco, a mais estudada é o BAK, uma amônia quaternária com propriedades surfactantes muito utilizada como conservante de colírios. O uso de BAK causa disrupção das junções intercelulares do epitélio da córnea, efeito este que aumenta a penetração dos medicamentos tópicos na câmara anterior, notadamente antibióticos e antiglaucomatosos. Adicionalmente, o BAK tem efeito neurotóxico nas terminações nervosas sensoriais da córnea, comprovado com o uso de microscopia confocal in vivo.
Medicamentos sistêmicos
Os medicamentos sistêmicos também podem causar doença do olho seco por meio da diminuição da produção de lágrima, seja pela alteração na inervação aferente ou efeito inflamatório nas glândulas lacrimais, ou pela ação tóxica direta na superfície ocular quando secretado na lágrima. Encontraram relação entre o uso de medicamentos sistêmicos e doença do olho seco em idosos, incluindo vasodilatadores, analgésicos, glicosídeos cardíacos, ansiolíticos/benzodiazepínicos, antibióticos, antidepressivos/antipsicóticos, hipotensores e anti-histamínicos (Quadro 3).
Quadro 3 – Medicamentos sistêmicos que podem induzir ou piorar a doença do olho seco.
| categoria | subcategorias e/ou exemplos |
| analgésicos | antirreumáticos (ex: ácido acetilsalicílico, ibuprofeno)
canabinoides (ex: dronabinol) opioides (ex: fentanila, morfina) |
| anestésicos | ex: óxido nítrico, éter |
| anticolinérgicos | antiarrítmicos/broncodilatadores (ex: atropina)
anti-histamínicos (ex: azelastina, hidroxizina) antidepressivos (ex: fluoxetina, amitriptilina) antiparkinsonianos (ex: , levodopa) antipsicóticos (ex: clorpromazina, haloperidol, lítio) antiespasmódicos (ex: homatropina, fesoterodina) descongestionantes (ex: fenilefrina, pseudoefedrina) |
| anti-hipertensivos | bloqueadores adrenérgicos (ex: propranolol, clonidina)
diuréticos (ex: hidroclorotiazida, clorotiazida) |
| antilepromatosos | ex: clofazimina |
| antimaláricos | ex: cloroquina, |
| antineoplásicos | ex: ciclofosfamida, |
| ansiolíticos/hipnóticos | ex: diazepam, lorazepam |
| reguladores/quelante de cálcio | ex: methoxsalen, alendronato |
| depressores | ex: etanol |
| vitaminas e fitoterápicos | ex: isotretinoína |
| hormônios | antiandrogênios/repositores de estrogênio
ex: medroxiprogesterona |
| neurotoxinas | ex: toxina botulínica A ou B |
| sedativos | ex: primidona, fenilbarbitol |
Doença do olho seco iatrogênico causado por lente de contato
O uso de lentes de contato pode induzir ou estar associado à causa de doença do olho seco. Alterações biofísicas no filme lacrimal de usuários de lentes de contato incluem modificações na camada lipídica, aumento da instabilidade, diminuição da taxa de turnover, aumento da osmolaridade e diminuição do menisco lacrimal. O assunto foi detalhado em outro consenso publicado pela TFOS em 2014, o Contact Lens Discomfort Workshop, e reflete o aprofundamento do entendimento e preocupação em relação à adaptação ao uso de lentes de contato em pacientes com e sem olho seco.3
Doença do olho seco iatrogênico causado por cirurgia ocular
O grupo de condições iatrogênicas que mais reflete a iatrogenia é o de procedimentos mais invasivos, como a cirurgia. Neste grupo, a cirurgia refrativa, especialmente LASIK, tem sido a mais estudada pela evidência da relação entre ação (corte das terminações nervosas corneais pelo microcerátomo) e desenvolvimento de doença do olho seco com a diminuição da produção lacrimal e do estímulo reflexo do pestanejar.
Inflamação neurogênica, alteração na produção de citocinas e fatores de crescimento também são afetados pela ação mecânica e pelo estresse intra e pós-operatório, pela exposição à luz do microscópio e pelo uso de medicamentos, respectivamente. Toda et al. encontraram em 50% dos pacientes submetidos a LASIK após 1 semana, em 40% após 4 semanas e em 20% a 40% após 6 meses de pós-operatório. O uso de laser femtosegundo para confecção do parece induzir menos olho seco nas cirurgias de LASIK. Vários estudos sugerem que a técnica SMILE (small incision lenticule extraction) induz menos olho seco do que o LASIK.
Cirurgias oculoplásticas (como a blefaroplastia), de catarata e para transplante de córnea também têm sido implicadas como importantes causas ou agravantes de doença do olho seco. No caso de cirurgia de catarata, especificamente, vários estudos têm demonstrado que uma grande porcentagem dos pacientes apresenta sintomas de doença do olho seco após facoemulsificação com implante de lente intraocular durante os três primeiros meses de pós-operatório. O olho seco também pode comprometer os resultados visuais após facectomia e frustrar as expectativas dos pacientes, principalmente nos que implantaram lentes intraoculares multifocais.
Doença do olho seco iatrogênico causado por procedimentos não cirúrgicos e outras condições
Procedimentos estéticos como aplicação de toxina botulínica, branqueamento conjuntival com mitomicina e tatuagem da córnea e conjuntiva também aparecem como causas menos comuns de doença do olho seco. O assunto se estende a outras áreas; por exemplo, o olho seco evaporativo induzido por máscaras de ventilação, como as do tipo Continuous Positive Airway Pressure (CPAP), além do uso de produtos cosméticos.
Tratamento da doença do olho seco iatrogênico
O tratamento da doença do olho seco tem como objetivo restaurar a homeostase da superfície ocular e do filme lacrimal. Inicia-se normalmente com o uso de colírios lubrificantes e orientação médica, podendo incluir outro tratamento de acordo com o grau de gravidade da doença. De forma geral, a terapia deve ser individualizada e focada na melhora dos sintomas e sinais da doença a longo prazo. Deve-se também avaliar as relações de risco/benefício e custo/benefício antes de iniciar alguns tratamentos mais específicos para doença do olho seco (Quadro 4).
Quadro 4 – Abordagem terapêutica para doença do olho seco, segundo o TFOS DEWS II.
| Estágio 1
· Orientação educacional sobre doença do olho seco · Modificações ambientais · Reeducação alimentar · Identificação e suspensão/modificação de medicamentos tópicos e sistêmicos que induzam doença do olho seco · Lubrificantes oculares · Tratamento de condições oculares/orbitárias e sistêmicas associadas Estágio 2 (Se os tratamentos do Estágio 1 forem insuficientes) · Lubrificantes sem conservante · Na presença de Demodex, tratar com tea-tree oil · Suplementação oral com ácido ômega 3 · Imunomodulação tópica · Secretagogos tópicos · Antibiótico macrolídeo oral · Corticosteroide tópico por curto prazo · Antibiótico (ou combinação antibiótico + corticoide tópicos) aplicado nas margens palpebrais · Oclusão dos pontos lacrimais · Expressão física das glândulas de Meibomius · Debridamento das margens palpebrais · Óculos com proteção lateral para formar câmara úmida · Pomada ou gel noturno · Medicina alternativa (ex: acupuntura) Estágio 3 (Se os tratamentos dos Estágios 1 e 2 forem insuficientes) · Secretagogo oral · Colírio de soro autólogo Estágio 4 (Se os tratamentos dos Estágios 1 a 3 forem insuficientes) · Uso de corticoide tópico a longo prazo · Punção dos ductos das glândulas de Meibomius · Uso de lente de contato terapêutica · Lente de contato escleral · Enxerto de membrana amniótica · Oclusão cirúrgica dos pontos lacrimais · Transplante de glândula salivar |
Doença do olho seco. TFOS DEWS II: Tear Film Ocular Surface Society – Dry Eye Workshop II.
Considerações finais
O olho seco iatrogênico é uma importante categoria dessa afecção e pode ser causado pelo uso de medicamentos tópicos e sistêmicos, de lentes de contato e diferentes procedimentos (cirúrgicos e não cirúrgicos). Embora ainda escassa, a literatura científica atual aponta para a necessidade de diagnóstico precoce e busca de procedimentos e medicamentos que induzam menos efeitos deletérios na superfície ocular. Mais estudos epidemiológicos e de mecanismos causais são necessários para evitar (ou pelo menos diminuir) os efeitos da doença do olho seco induzida iatrogenicamente.
Referências
- The definition and classification of dry eye disease: report of the definition and classification subcommittee of the international Dry Eye Workshop (2007). Ocul Surf. 2007;5(2):75-92.
- TFOS DEWS II report. Ocul Surf. 2017;15(3).
- Nichols JJ, Jones L, Nelson JD, Stapleton F, Sullivan DA, Willcox MD; members of the TFOS International Workshop on Contact Lens Discomfort. The TFOS International Workshop on Contact Lens Discomfort: introduction. Invest Ophthalmol Vis Sci. 2013;54(11):TFOS1-6. doi: 10.1167/iovs.13-13195.
Como procurar ajuda
A consulta com um médico oftalmologista é fundamental para um diagnóstico preciso e para definir o melhor tratamento.
Oftalmologia Pereira Gomes – mais de 100 anos de tradição e excelência em oftalmologia.
Clique aqui para agendar a sua consulta oftalmológica, ou se preferir ligue para (+5511)
3214-5811
3255-0223
3255-1603
Autores:
Dr. José Alvaro Pereira Gomes
Oftalmologia Clínica e Cirúrgica
CRM-SP: 66.306
Dra. Andrea Kfouri Pereira Gomes
Oftalmologia Clínica e Cirúrgica
CRM-SP: 67.383
DECLARAÇÃO DE PRIVACIDADE
O compartilhamento dos posts é permitido com os devidos créditos à oftalmologiapereiragomes.com.br.
Cópias, reproduções e alterações do conteúdo sem o consentimento do(s) autor(es) são proibidas.
Clínica Oftalmológica Pereira Gomes Ltda. ©Todos os direitos reservados.

Deixar um comentário